En la últimas décadas hemos asistido a un aumento espectacular tanto en la proporción como en el número absoluto de patógenos bacterianos que presentan multirresistencia a los agentes antibacterianos. De hecho, organizaciones como el Centro Europeo para la Prevención y el Control de las Enfermedades (ECDC) y la Organización Mundial de la Salud (OMS) están considerando las infecciones causadas por bacterias resistentes a múltiples agentes antibacterianos (MDR) (del inglés, multidrug resistant) como una enfermedad global emergente y un importante problema de salud pública. Las bacterias se pueden categorizar en función del número de familias de agentes antibacterianos para las cuales las bacterias son resistentes. De este modo, llamamos bacterias multirresistentes (MDR) a aquellas bacterias resistentes a más de dos tipos de agentes antibacterianos, las bacterias con resistencia extendida (XDR) (del inglés, extensively drug resistant) aquellas resistentes a todos los agentes antibacterianos excepto a dos tipos y finalmente las panresistentes (PDR) (del inglés, pandrug resistant), resistentes a todos los agentes antibacterianos [1].
En los últimos años entre los microorganismos para los que se ha observado un aumento de la resistencia caben destacar las Enterobacterias productoras de b-lactamasas de espectro extendido, que ya están consolidadas en nuestro entorno y las productoras de carbapenemasas que están aumentando de una manera espectacular, así como cepas panresistentes de Pseudomonas aeruginosa y Acinetobacter baumannii. Sin embargo, se ha apreciado una disminución en la prevalencia de Staphylococcus aureus resistentes a meticilina, probablemente asociada a las medidas de control tomadas a nivel hospitalario [2]. La problemática generada por bacilos Gram-negativos multirresistentes va in crescendo pero, desgraciadamente, esta situación no se refleja en el desarrollo de nuevos agentes antibacterianos frente a este grupo de bacterias, lo que agrava aún más la situación. Un aspecto importante a tener en cuenta es que las bacterias multirresistentes han dejado de ser exclusivas del ámbito hospitalario para extenderse a la comunidad, sobre todo en residencias geriátricas y centros socio-sanitarios, en parte debido al contacto previo de los pacientes con el sistema de salud [3]. Recientemente, la OMS ha reportado un listado de bacterias resistentes a los agentes antibacterianos para las cuales es necesario anteponer la investigación, descubrimiento y desarrollo de nuevos agentes antibacterianos, mencionando como prioridad Nº1 (crítica) aquellos bacilos Gram-negativos que hemos citado anteriormente [4].
Cuando analizamos la resistencia bacteriana a los agentes antibacterianos tenemos que tener en consideración dos aspectos, en primer lugar la aparición de cepas resistentes y en segundo lugar la diseminación de éstas. En el primer de los casos el abuso a nivel mundial de los agentes antibacterianos ha conducido a dicha aparición, mientras que la diseminación entre países está teniendo lugar fundamentalmente por: 1. Viajes internacionales, en estos cabe destacar la diseminación intercontinental por pacientes que se transfieren de un país a otro; 2. Comercio globalizado, se ha comprobado que hay alimentos contaminados con bacterias multirresistentes y 3. Aves migratorias que pueden también ser reservorio en su tracto intestinal de bacterias multirresistentes.
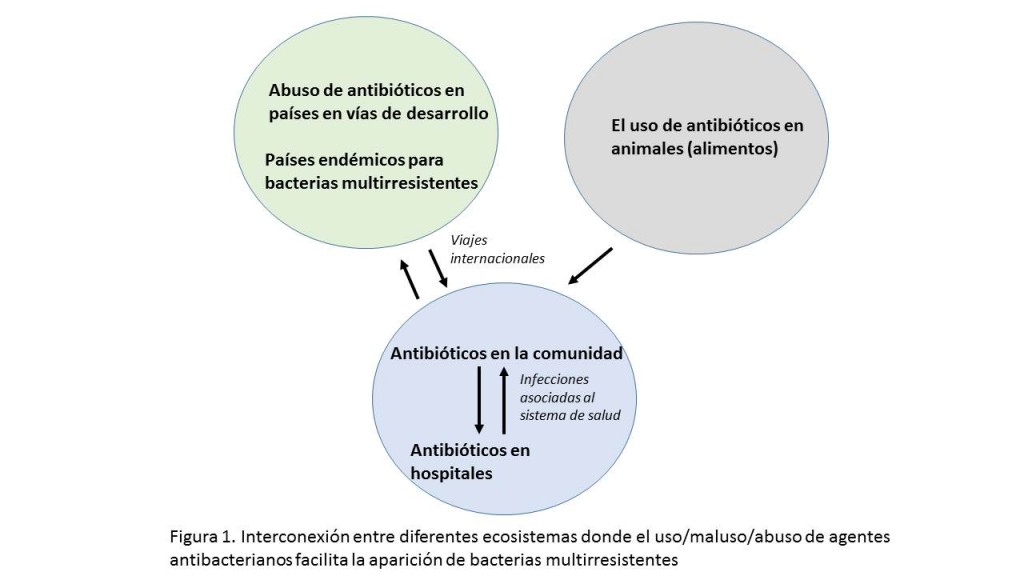
El uso y abuso de agentes antibacterianos en diversos ecosistemas crea una presión selectiva que facilita la aparición de este tipo de bacterias bacterias multirresistentes, tal y como se refleja en la Figura 1. Entre estos diferentes ambientes los más relevantes son los siguientes: 1. El sector agropecuario, en el que se usan como prevención y/o terapia frente a infecciones. Sin embargo cabe remarcar que en algunos países como Canadá y Estados Unidos aún se utilizan como factores de crecimiento para engorde de animales para consumo humano. Partiendo de la base que a nivel mundial el 70% del consumo de agentes antibacterianos tiene lugar en el ámbito veterinario es obvia la presión selectiva que favorece la aparición de cepas multirresistentes que pueden posteriormente llegar al ser humano a través de la cadena alimentaria o por contacto directo; 2. El segundo ecosistema a considerar por su peculiaridad es el uso de agentes antibacterianos en países en vías desarrollo donde es importante destacar como factores que favorecen la aparición de bacterias multirresistentes: a) La facilidad de compra de agentes antibacterianos libremente en cualquier lugar sin prescripción médica; b) La baja potencia de muchos agentes antibacterianos que se venden en estos países. Los agentes antibacterianos son los productos médicos de calidad subestándar, espurios, de etiquetado engañoso, falsificados o de imitación (SSFFC) que recibe con mayor frecuencia la OMS; c) Muchos hospitales no disponen de una política sobre el uso de agentes antibacterianos y d) La ausencia de un laboratorio de microbiología en muchos hospitales que dé un soporte diagnóstico preciso que favorezca el uso adecuado de agentes antibacterianos; 3-4. El tercer y cuarto ecosistema sería el uso de agentes antibacterianos en la comunidad y en los hospitales, sin duda ambos escenarios son distintos pero actualmente existe un continuo entre ellos que favorece la transferencia de bacterias multirresistentes entre ambos. Los principales factores que pueden favorecer la aparición y diseminación de bacterias multirresistentes en la comunidad son: a) Las cepas resistentes originadas en el hospital que pasan a la comunidad; b) Viajes internacionales; c) Alimentos contaminados; d) Malas condiciones sanitarias e higiénicas; e) Tratamiento inadecuado de las aguas y f) Uso inapropiado de los agentes antibacterianos (la automedicación y la falta de adhesión y cumplimiento de los tratamientos). Si bien a nivel hospitalario se ha descrito que la incidencia de infecciones hospitalarias es de aproximadamente un 8,5%, tanto la aparición como la diseminación de bacterias multirresistentes se pueden controlar de una manera más precisa con la incorporación de programas PROA (programas de optimización de antimicrobianos) que facilita el uso racional de los agentes antibacterianos y con las medidas de higiene que pasan por un programa de lavado de manos estricto y otras medidas de control de la infección, así como una limpieza exhaustiva del medio ambiente.
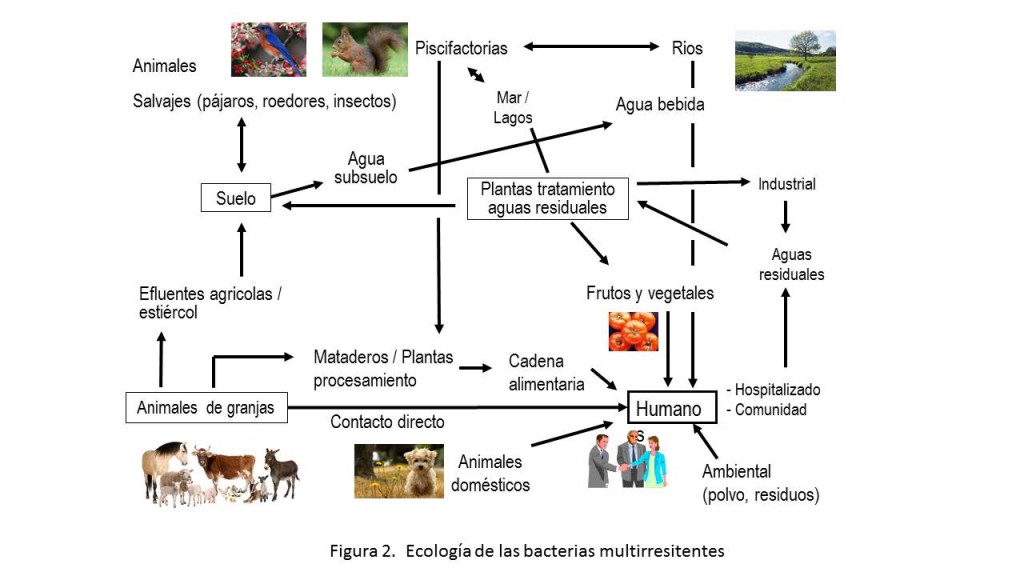
Esta interacción comentada anteriormente entre los cuatro ecosistemas se complica en gran medida si pensamos que el ser humano puede ser receptor y generador de bacterias multirresistentes. En este último caso las bacterias multirresistentes, pero también los agentes antibacterianos consumidos que se excretan, pueden llegar a las aguas residuales y de allí al medio ambiente tal como se describe en la Figura 2. De la misma manera las bacterias multirresistentes generadas en el tracto intestinal de los animales pueden llegar a través del estiércol al suelo y de allí al agua de subsuelo. El papel que puede jugar el medio ambiente como reservorio de bacterias multirresistentes ha sido tenido en cuenta por la OMS que ha desarrollado la iniciativa “One Health” (Una Sola Salud) en la que se toma conciencia del vínculo existente no solo entre las enfermedades animales y la salud pública sino teniendo también en consideración, en el ámbito de la resistencia a los agentes antibacterianos, el medio ambiente.
Como podemos comprender las medidas a tomar para disminuir la aparición y diseminación de bacterias multirresistentes deben ser multidimensionales e ir de lo local a lo global, incluyendo medidas a nivel hospitalario, comunitario, nacional y finalmente global. En paralelo a la puesta en marcha de estas medidas, otro aspecto importante a tener en cuenta es la imperiosa necesidad del diseño y desarrollo de nuevos agentes activos frente a este grupo de bacterias prioritarias. Por todo ello, una acción conjunta es esencial para contener y combatir el problema que supone para nuestro planeta la resistencia a los agentes antibacterianos.
Jordi Vila
Servicio de Microbiología, Hospital Clínic de Barcelona, Facultad de Medicina, Universidad de Barcelona; Instituto de Salud Global de Barcelona (ISGlobal).
Societat de Salut Pública de Catalunya i Balears
Bibliografía:
- Vila J, Roca I, Akova M, et al. The Global Threat of Antimicrobial Resistance: Science for Intervention. New Microbes New Infect. 2015; 6: 22-29.
- European Centre for Disease Prevention and Control. Summary of the latest data on antibiotic resistance in the European Union. Stockholm: ECDC; 2016.
- Rodríguez Baño J, Pascual A. Microorganismos multirresistentes, ¿adquisición nosocomial o comunitaria?. Enferm Infecc Microbiol Clin. 2004; 22:505-6.
- http://www.who.int/medicines/publications/WHO-PPL-Short_Summary_25Feb-ET_NM_WHO.pdf?ua=1

