Existe un controvertido debate en España sobre la conveniencia de trasladar la gestión de los servicios sanitarios públicos a empresas privadas. En la gestión sanitaria española conviven modelos muy diversos de colaboración público-privada, tal y como nos recordaban y resumían magistralmente en un artículo del Informe SESPAS 2014 [1]. En un editorial reciente publicado en GACETA SANITARIA, Marisol Rodríguez nos señaló las tendencias del sector privado en la sanidad en España en los últimos años, proporcionando datos sobre la concentración del sector empresarial. La presencia de entidades privadas en la provisión de servicios sanitarios financiados públicamente se ha justificado por sus efectos positivos en la mejora de la eficiencia al facilitar una mayor competencia y favorecer la innovación y la flexibilidad organizativa [2]. Sin embargo, Rodríguez afirma que la evidencia sobre la supuesta superioridad de la gestión privada es poco concluyente, en buena medida por la ausencia generalizada de datos de calidad que nos permitan llevar a cabo su evaluación, pese a la existencia de numerosas experiencias de colaboración público-privada [1]. En la misma línea, el artículo de Carmen Pérez y compañeros afirma que el marco de regulación y gestión de los hospitales, más que la propiedad pública o privada, parecen explicar la eficiencia técnica [3].
Es interesante comentar la experiencia de la reconfiguración del modelo organizativo de una Comunidad Autónoma en particular. Así, al tiempo que desde la sociedad civil se pedía que los hospitales de la sanidad pública no fuesen íntegramente gestionados por empresas privadas (modelo Alzira), en la Comunidad de Madrid, con algo menos de publicidad, se inauguraban varios hospitales con un modelo de gestión privada muy parecido [4]. Además, de forma paralela a la apertura de estos hospitales, Madrid se convertía en la primera región española en la que los pacientes podían elegir libremente cualquier médico de atención primaria, especialista y hospital dentro del Sistema Madrileño de Salud (SERMAS). Rodríguez nos recuerda que, en principio, una de las supuestas ventajas de la existencia de un sector privado de la sanidad es contribuir a la pluralidad de la oferta, dotando así a los consumidores de mayores grados de elección. Sin embargo, esta opción está disponible únicamente para los ciudadanos con una renta disponible adecuada. La novedad del “experimento Madrileño” es aplicar la misma lógica de la elección del consumidor a los usuarios del sistema público. La pluralidad de la oferta y la libertad de elección es un rasgo menos común presente en los sistemas públicos de salud, a pesar de que, según la Organización Mundial de la Salud, la “elección” es una de las dimensiones no clínicas utilizada para medir el rendimiento global de los sistemas sanitarios [5,6], además de ser una manera de inducir competencia entre proveedores [7]. Sin embargo, la efectividad de esta medida depende de la implementación de acciones complementarias tales como: la existencia de incentivos económicos vinculados a la actividad, la expansión de la capacidad del sistema sanitaria, o la publicación de indicadores sanitarios relativos a proveedores [8,9].
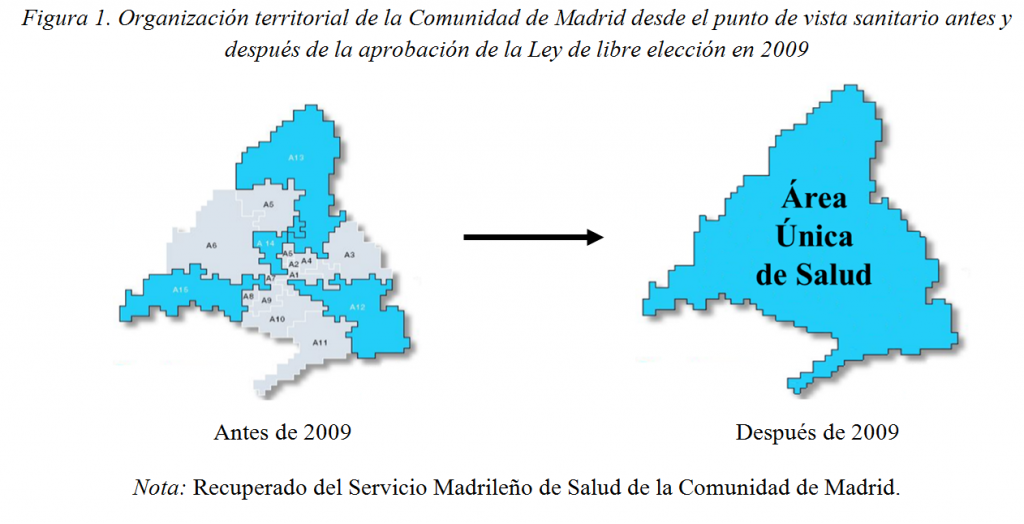
En 2009, el gobierno autonómico de la Comunidad de Madrid, aprobó una Ley [10] que eliminaba las Áreas de Salud en que estaba dividida la región para establecer un Área Sanitaria Única (Figura 1). En la práctica, las Áreas de Salud limitaban el conjunto de elección de los pacientes, quienes sólo podían elegir entre aquellos proveedores de salud que ejercían en los centros y hospitales de referencia del Área de Salud en que residían. Así, con el Área Única se eliminaba la principal barrera que impedía ejercer una libre elección integral de proveedor sanitario dentro de la región.
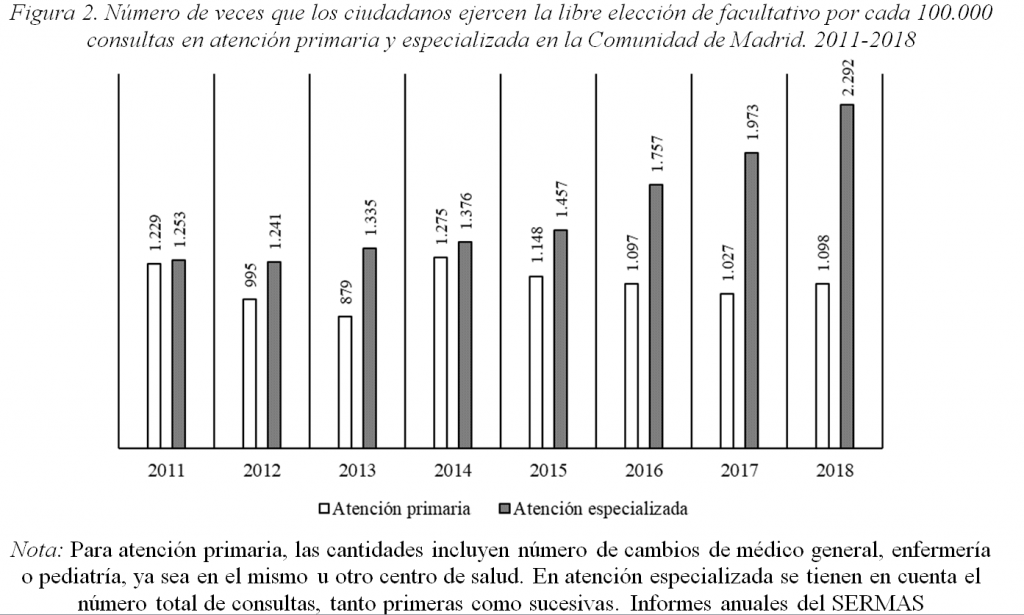
Además de la creación del Área Única, la Comunidad de Madrid introdujo otros elementos para posibilitar la elección de los pacientes. Entre ellos destaca la difusión de información sobre listas de espera e indicadores de calidad para una mejor toma de decisiones (ver Observatorio de Resultados del SERMAS). Sin embargo, el mecanismo más novedoso fue el establecimiento de un Centro de Gestión de Citas, un call centre que, desde 2010, contacta directamente con cada paciente derivado a la atención especializada para que pueda elegir el hospital o especialista que desee. Desde la aprobación de la Ley, el número de pacientes que ha ejercido la libre elección se ha incrementado progresivamente. Los últimos datos muestran que en 2018 los ciudadanos de la Comunidad de Madrid realizaron 2.292 cambios de especialista por cada 100.000 consultas, lo que supone un 83% más que en 2011 (Figura 2).
Este tipo de políticas, aunque novedosas en España, son cada vez más habituales en Europa. Países como Portugal, Reino Unido, Suecia o Dinamarca han implementado recientemente reformas orientadas a que los pacientes tenga un mayor conjunto de elección de proveedor sanitario en sus sistemas de salud [9,11]. Sin embargo, aunque la razón de ser de estas políticas es mejorar la eficiencia y calidad de los sistemas sanitarios, la evidencia empírica sobre sus verdaderos efectos es poco concluyente y está muy centrada en los casos de Estados Unidos y Reino Unido [12,13].
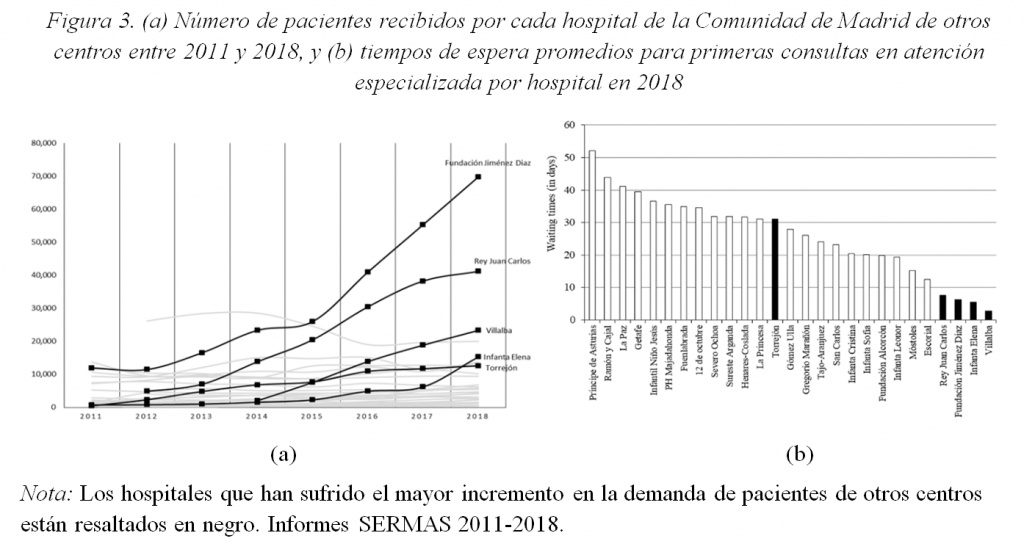
Como se aprecia en la Figura 2, el área Única sanitaria parece haber tenido un efecto poco despreciable en la distribución de pacientes en atención especializada, y uno de los grandes beneficiados de ello (Figura 3 (a)) parecen haber sido los hospitales públicos gestionados por empresas privadas, cuyos contratos de concesión les reportan importantes incentivos económicos para atraer pacientes a través del sistema de Facturación Intercentros (ver, por ejemplo, las Cláusulas Administrativas de la concesión del hospital Villalba [14]). Por otro lado, según los datos facilitados por el SERMAS, los hospitales de gestión privada Fundación Jiménez-Díaz, Rey Juan Carlos, Villalba, Torrejón e Infanta Elena fueron los que sufrieron un mayor incremento de la demanda de pacientes procedentes de otros hospitales durante el período 2011-2018 y, aun así, mantienen los tiempos de espera promedios para primeras consultas en atención especializada más bajos (Figura 3 (b)).
A la vista de los datos expuestos, y para confirmar y complementar el trabajo de Pérez-Romero et al., sería deseable explotar el “experimento natural” implementado en la CCAA de Madrid para estudiar, en la medida en la que los datos lo permitan, los efectos de la libertad de elección de proveedor y del aumento de la competencia en variables tales como: la actividad de los hospitales (públicos y privados), la calidad de la atención prestada, las desigualdades de acceso o la salud de los pacientes. Por último, dada la fuerte interrelacción entre gasto público y privado, y pese a que no se puede afirmar con rotundidad que el sector público y el privado actúen como sustitutos [1, 2], sería tentador explorar si la introducción de mayores grados de elección en la sanidad madrileña ha influido en la decisión de contratar (o dar de baja) un seguro privado.
Autores:

Ángel Fernández-Pérez
Departamento de Economía Aplicada. Universidad de Granada (España)
Departamento de Economía. Universidad de Insubria (Italia)
 Dolores Jiménez-Rubio
Dolores Jiménez-Rubio
Departamento de Economía Aplicada. Universidad de Granada (España)
Referencias
1. Sánchez-Martínez FI, Abellán-Perpiñán JM, Oliva-Moreno J. La privatización de la gestión sanitaria: Efecto secundario de la crisis y síntoma de mal gobierno. Informe SESPAS 2014. Gac Sanit. 2014;28:75–80.
2. Rodríguez M. El sector público y el sector privado de la sanidad: ¿estabilidad o cambio? Gac Sanit. 2019;33:499–501.
3. Pérez-Romero C, Ortega-Díaz MI, Ocaña-Riola R, Martín-Martín JJ. Análisis multinivel de la eficiencia técnica de los hospitales del Sistema Nacional de Salud español por tipo de propiedad y gestión. Gac Sanit. 2019;33:325–32.
4. Albi Ibáñez E, Onrubia Fernández J. Economía de la gestión pública. Cuestiones fundamentales. Albi Ibáñez E, Onrubia Fernández J, editors. Madrid: Editorial Universitaria Ramón Areces; 2015.
5. WHO. The World Health Report 2000. Health systems: Improving performance. Geneva; 2000.
6. Valentine NB, De Silva A, Kawabata K, Darby C, Murray CJL, Evans DB. Health system responsiveness: Concepts, domains and operationalization. In: Murray CJL, Evans DB, editors. Heal Syst Perform Assess Debates, Methods Empiricism. Geneva: World Health Organization; 2003. p. 573–96.
7. Barros PP, Brouwer WBF, Thomson S, Varkevisser M. Competition among health care providers: helpful or harmful? Eur J Heal Econ. 2016;17:229–33.
8. Cooper Z, Gibbons S, Jones S, McGuire A. Does competition save lives? Evidence from the English NHS patient choice reform. Econ J. 2011;121:228–60.
9. Miani C, Pitchforth E, Nolte E. Choice of primary care provider: A review of experiences in three countries. Policy Innov Res Unit. 2013;
10. BOCM. Ley 6/2009, de 16 de noviembre, de libertad de elección en la sanidad de la Comunidad de Madrid [Internet]. Madrid; 2009. p. 5–6. Available from: https://www.boe.es/buscar/pdf/2010/BOE-A-2010-2187-consolidado.pdf
11. Simões J, Augusto GF, Fronteira I. Introduction of freedom of choice for hospital outpatient care in Portugal: Implications and results of the 2016 reform. Health Policy (New York). 2017;121:1203–7.
12. Gaynor M, Ho K, Town RJ. The industrial organization of health-care markets. J Econ Lit. 2015;53:235–84.
13. Siciliani L, Chalkley M, Gravelle H. Policies towards hospital and GP competition in five European countries. Health Policy (New York). 2017;121:103–10.
14. Sanidad C de. Pliego de cláusulas administrativas para la contratación de la gestión, por concesión, de la atención sanitaria especializada correspondiente a los municipios de Collado Villalba, Alpedrete, Moralzarzal, Cercedilla, Navacerrada, Los Molinos, Becerril de l [Internet]. 2010. p. 162. Available from: https://www.comunidad.madrid/hospital/villalba/file/2823/download?token=WJcCdCTN

