Las pruebas diagnósticas de imagen que aplican rayos X han sido junto con la medicina nuclear, la mayor fuente de exposición en población general a la radiación no natural en países occidentales en las últimas décadas. La introducción de nuevas técnicas diagnósticas como la tomografía axial computarizada (TC), ha aumentado el número de dosis de radiación ionizante recibida con relevancia sanitaria no solo en pacientes concretos, sino también por la exposición generalizada del conjunto de la población. En la figura 1 se puede ver como el aumento de TC realizados en la población española ha aumentado exponencialmente en los últimos años.
Figura 1. Número de TC realizados en la población española entre los años 2010 y 2016 por cada 1000 habitantes.
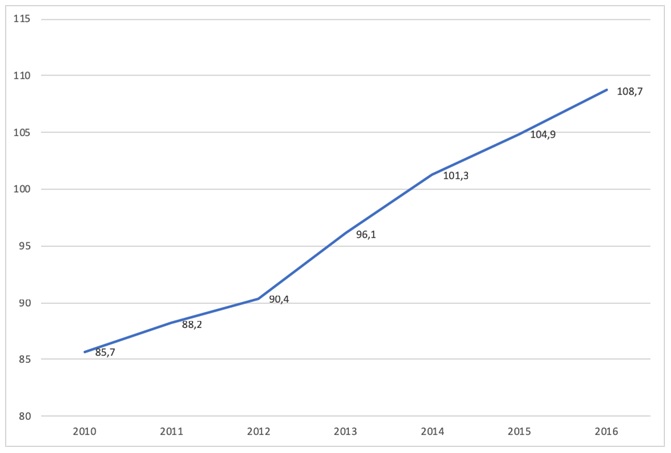
Fuente: OECD de acuerdo a los últimos datos disponibles.
Entre las consecuencias derivadas de la exposición a radiación se encuentran distintos tipos de cánceres y otros efectos como la inmunodepresión. El riesgo depende de diversos factores como son la energía e intensidad de los rayos X utilizados y las características del propio pacientes como son la edad, sexo y la parte del cuerpo expuesta. Existe controversia acerca de la relación entre la exposición a radiación y el riesgo para la salud. Por un lado, en la teoría estocástica, el riesgo de cáncer aumentaría a dosis superiores a 100 mSv, mientras que en el modelo lineal sin umbral, el riesgo seguiría una relación lineal incluso a dosis menores. En la figura 2 se muestra gráficamente las equivalencias entre la radiación recibida por cada prueba y otras exposiciones a radiación que podemos tener en la vida diaria, en función del riesgo bajo (verde), moderado (amarillo) y elevado (rojo):
Figura 2. Equivalencias entre los niveles de radiación en función del riesgo.
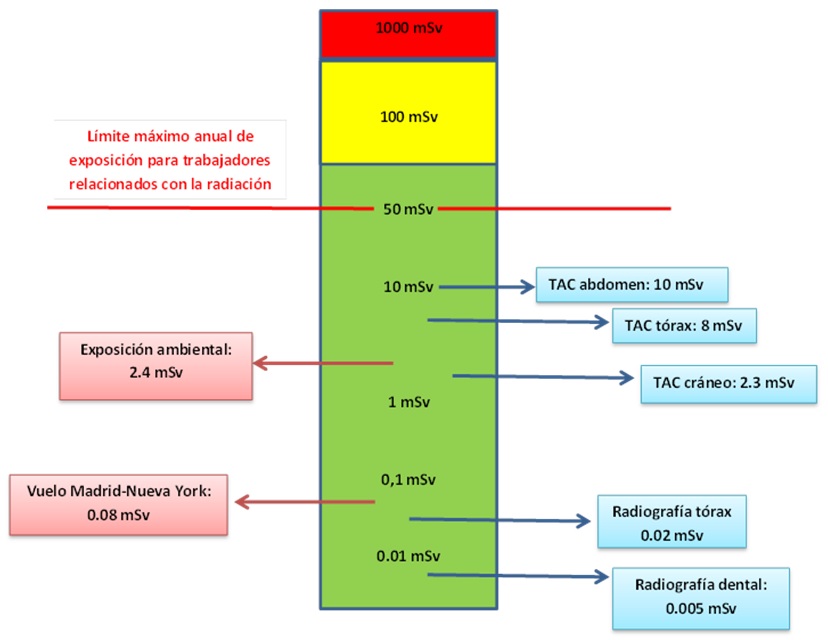
Se ha estimado que el riesgo de cáncer atribuible a la exposición a TC durante los últimos 22 años, es el 0,7% de la incidencia de cáncer y el 1% de la mortalidad por cáncer.
Aunque es importante tener en cuenta que siempre que la persona obtenga un beneficio de la prueba, ésta compensa los riesgos, dada la carga de enfermedad que supone el cáncer en la población y el aumento progresivo de las pruebas de imagen en nuestro medio, el exceso de radiación se considera un problema relevante de salud pública evitable.
Por tanto, debido a la relación entre la exposición a radiación y el riesgo de cáncer, y al aumento en la realización de dichas pruebas, el interés por optimizar y reducir las dosis de radiación ha ido en aumento. La Food and Drug Administration (FDA) de Estados Unidos y la Unión Europea han desarrollado distintas estrategias para disminuir esta exposición. En el caso de la FDA, en el año 2010 publicó una iniciativa para reducir la exposición innecesaria a radiación médica, que incluye varios aspectos: a) promoción del uso de pruebas médicas seguras; b) toma informada de decisiones clínicas, para que los profesionales adopten criterios de uso adecuado de las pruebas, y c) aumento del conocimiento del paciente, donde se indica la necesidad de crear un registro del historial de la dosis de radiación recibida de cada paciente, que podría ayudar en la toma de decisiones (accesible en https://www.fda.gov/radiation-emittingproducts/radiationsafety/radiationdosereduction/default.htm).
En Europa, la Comisión Europea ha promovido en los últimos años una serie de iniciativas encaminadas a asegurar que los riesgos derivados de la exposición a radiaciones ionizantes se controlen, siendo una de las más destacadas la Directiva 97/43/EURATOM (accesible en https://eur-lex.europa.eu/legal-content/ES/TXT/HTML/?uri=CELEX:31997L0043&from=es). Fruto de esta directiva han surgido distintos proyectos de actuación. Destaca el proyecto DOSE DATAMED (accesible en: http://ddmed.eu/), que tiene como objetivo evaluar la radiación recibida por la población de los países miembros a través de encuestas poblacionales, que en España tuvo el nombre de DOPOES. Los resultados de estas encuestas mostraron una gran variabilidad en todos los países, pero también que un elevado porcentaje de la población estaba sometida a niveles de radiación muy elevados. Por tanto, parece que las distintas iniciativas llevadas a cabo no han tenido un efecto en la racionalización de estas pruebas.
En el año 2013 se publica la directiva 2013/59/Euratom (Basic Safety Standards Directive) (accesible en: https://eur-lex.europa.eu/legal-content/ES/TXT/?uri=CELEX%3A32013L0059), de aplicación en todos los países miembros y que derroga la Directiva 97/43/Euratom. Aunque todos los países miembros deberían haber traspuesto esta Directiva antes del 6 de febrero de 2018 (Artículo 106.1 de la Directiva), España aún no lo ha hecho.
Entre las iniciativas que incluye, está la mejora de los aparatos de rayos X (los TC actuales emiten mucha menor dosis de radiación que anteriormente) y el establecimiento para cada paciente de un historial de toda la dosis de radiación que ha recibido a lo largo de su vida, lo que ayudará al clínico en la toma de decisiones conjunta con el paciente al solicitar una nueva prueba de imagen. Asimismo, se incorpora la necesidad de justificar la petición de cada nueva prueba de imagen de acuerdo a la sospecha clínica. Todos estos aspectos son un avance importante en la reducción de la exposición a radiación. No obstante, estudios recientes han mostrado que cerca del 50% de las pruebas de imagen que se solicitan en la práctica clínica se consideran no apropiadas de acuerdo a los protocolos clínicos, y están asociadas al 29% del total de la dosis emitida [i]. Asimismo, en otro estudio se ha mostrado como la mayoría de los clínicos evaluados desconocían no solo las nuevas directivas emitidas, sino el riesgo asociado a las pruebas de imagen. Por otro lado, también entre la población general, se ha evidenciado una gran laguna de conocimiento en relación al riesgo asociado con las pruebas médicas [ii].
En España, SESPAS y la Organización Médica Colegial elaboraron el informe sobre Iatrogenia [iiii] describiendo y cuantificando los daños ocasionados por la asistencia sanitaria. La realización de pruebas de imagen de manera no justificada, se engloba dentro de la iatrogenia, no solo por el riesgo asociado que conllevan estas pruebas derivado de la radiación asociada, sino por otros efectos como son la presencia de falsos positivos o el sobrediagnóstico, además del coste.
Por tanto, además del gran avance que supone la incorporación de la directiva europea a la práctica general y los esfuerzos desde distintos ámbitos para reducir el exceso de intervenciones innecesarias, es fundamental la incorporación de otras estrategias, como es el aumento del conocimiento de los clínicos y pacientes. Una información adecuada permitirá al paciente asumir su responsabilidad en la decisión de someterse o no a la realización de una prueba de imagen. Esto ayudará a la toma de decisiones clínicas verdaderamente informadas cuando se solicita una prueba de imagen, limitando la cantidad de radiación que recibe el paciente.

Blanca Lumbreras. Defensora de Gaceta Sanitaria.
Referencias bibliográficas
[i] Vilar-Palop J, Hernandez-Aguado I, Pastor-Valero M, Vilar J, González-Alvarez I, Lumbreras B. Appropriate use of medical imaging in two Spanish public hospitals: a cross-sectional analysis. BMJ Open 2018;8:e019535.
[ii] Lumbreras B, Vilar J, González-Álvarez I, Guilabert M, Pastor-Valero M, Parker LA, Vilar-Palop J, Hernández-Aguado I. Avoiding fears and promoting shared decision-making: How should physicians inform patients about radiation exposure from imaging tests? PLoS One 2017;12:e018059.
[iii] Grupo de trabajo SESPAS/ONC sobre iatrogenia. Documento del grupo de trabajo SESPAS/OMC sobre iatrogenia. FMC 2017; 20: 255-64.

